Friday, August 12, 2005
MAAGZUUR
Door de cellen aan de binnenkant van de maag wordt behalve vocht en verteringssappen ook puur zoutzuur afgescheiden. Dit zuur zorgt ervoor dat het voedsel niet alleen min of meer gesteriliseerd wordt, maar ook op een bepaalde manier verteerd wordt. Door de maag worden gemiddeld twee liter vocht afgescheiden per dag, dat door de gelijktijdige afscheiding van zoutzuur dus erg zuur is.
Het maagdarmkanaal
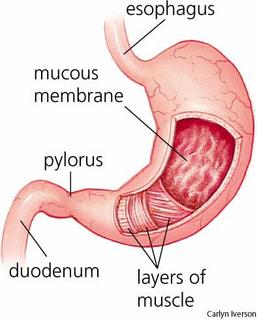
De slokdarm is een buis die de keelholte verbindt met de maag. Qua vorm en functie is de slokdarm het meest eenvoudige deel van het maagdarmkanaal. De slokdarm ligt in de borstholte, achter het hart en voor de wervelkolom. De wand van de slokdarm bestaat voor een belangrijk deel uit spierweefsel dat de bewegingen van dit orgaan mogelijk maakt. Aan de binnenzijde is de slokdarm bekleed met slijmvlies van het plaveiseltype. Zowel aan de bovenzijde van de slokdarm (tussen keelholte en slokdarm) als aan de onderzijde (tussen slokdarm en maag) bevindt zich een verdikking van de spierlaag die als een kringspier (sfincter) werkt. De onderste slokdarmkringspier vormt het einde van de slokdarm. Onder normale omstandigheden ligt deze kringspier ter hoogte van het middenrif (diafragma), de spierplaat die borstholte en buikholte van elkaar scheidt.
De slokdarm mondt uit in de maag: een zakvormige verwijding van het maagdarmkanaal die boven in de buikholte ligt, vlak onder het middenrif. Het bovenste deel van de maag, het maaglichaam (corpus), is het wijdst. Hier is het slijmvlies sterk geplooid. In het nauwere, onderste gedeelte van de maag (het maagantrum) is het slijmvlies glad. Op de plek waar de maag overgaat in de twaalfvingerige darm bevindt zich opnieuw een kringspier. Deze wordt maagportier of pylorus genoemd.
In het zuurproducerende bovenste deel van de maag (het maagcorpus) is het slijmvlies sterk geplooid, in het onderste deel, het maagantrum, wordt geen zuur geproduceerd en is het slijmvlies glad. De tiende hersenzenuw (nervus vagus) voert impulsen vanuit het centrale zenuwstelsel naar de maag en vice versa. Deze zenuw regelt zowel de zuurproductie als de bewegingen van de maag.
De cellen in het corpus van de maagwand, beschikken over een mechanisme dat er voor zorgt dat Kalium ionen worden vervangen door waterstof ionen, die vervolgens in de maag worden afgescheiden. Hoe meer waterstof atomen een bepaalde oplossing bevat, hoe zuurder deze is. Men drukt dat uit in een Ph waarde. Als de Ph 7 is , dan is de oplossing neutraal en is zij niet zuur en niet basisch. Hoe lager de Ph, hoe zuurder de oplossing. In de maag kan de Ph gedurende een aantal uren, meestal ’s nachts ongeveer tot 4 dalen, wat zeer zuur is.
De kern van een waterstof atoom bestaat uit een positief geladen deeltje wat proton genoemd wordt. Het mechanisme dat de cellen van de maag in staat stelt om zuur naar de maag inhoud af te scheiden wordt daarom “proton pump” genoemd. Als men nu voedsel of drank opneemt gaat er via de zenuw, die Vagus genoemd wordt, een sein naar de hersenen, die vervolgens een signaal terug stuurt naar de maagwand, die er voor zorgt dat de proton pumps gaan werken, en zuur in de maag wordt afgescheiden.
Zenuwprikkels bestaan uit stofjes, die aan de uiteinden van de zenuwen worden geproduceerd en die neurotransmitters worden genoemd. De transmitter waar het hier over gaat wordt histamine 2 genoemd en is een variant van het histamine 1, dat bekend is van allergische reacties.
Als men dus iets eet, dan gaat er via de Vagus zenuw, een prikkel naar het hersenengedeelte, dat hypothalamus heet. De hypothalamus zendt via de zogenaamde efferente zenuwtak van de nervus Vagus een prikkel naar de maag terug. Op het einde van deze zenuwtak die uitmond in de maagwand wordt histamine2 afgescheiden, dat bewerkstelligt dat de “pompjes” gaan werken.
Afhankelijk van aanleg en omstandigheden reageert iedereen verschillend op de opgenomen voedselprikkel. Zo zijn er mensen die extra gevoelig zijn voor bijvoorbeeld erwtensoep of Chinees eten, maar ook chocolade, roggebrood en tal van andere zaken, die bij bepaalde mensen extra prikkelen, zijn bekend. Ook roken, coffeïne en koolzuur houdende dranken, sinasappel, grapefruit en soorten kool hebben een slechte naam.
Als er nu teveel zuur wordt afgescheiden kan het soms gebeuren dat men er aanvankelijk niet veel van merkt. De kringspier tussen maag en slokdarm kan zo stevig zijn dat geen zuur wordt doorgelaten richting mond, maar ook kan de peristaltiek van de slokdarm verminderd zijn en dan merkt men ook niet direct dat het zuur omhoog komt. Toch kan het evengoed schadelijk zijn en er kunnen maagzweren ontstaan of maagbloedingen en in de ernstigste gevallen zelfs maagruptuur. Ook de twaalfvingerige darm ( duodenum ) wordt vaak aangetast. Van tevoren zal men meestal wel maagpijn hebben, die zich uit door pijngevoel onder het borstbeen. Men ervaart een branderig en pijnlijk gevoel op die plaats meestal. Ook buikpijn, moeilijk slikken (dysfagia) en “boeren “kunnen voorkomen. Door met een, daarvoor geschikte slang, (endoscopie ) in de maag te kijken zal de specialist de diagnose kunnen stellen.
Ook kan het gebeuren dat er wel zuur in het onderste deel van de slokdarm komt, zonder dat men er veel van merkt. Het zuur is echter wel schadelijk en de slijmvliescellen van de slokdarm, die normaal plaveiselvorming zijn, veranderen in wat langer gerekte cellen. Men noemt dat een Barrett’s esophagus.( Esophagus is het Amerikaanse woord voor slokdarm ).
Ongeveer 10 % van de maagpatiënten heeft een Barrett’s slokdarm en dit kan een voorstadium zijn van slokdarmkanker.
Men kan zich nu afvragen of het maagzuur ook niet schadelijk voor de maagwand is. In normale gevallen is dit niet zo, omdat de cellen van de maagwand een slijmige stof afscheiden die de maagwand tegen zuur beschermd. De maagwandcellen hebben echter hiervoor een hulpstof (enzym) nodig dat cox1 (cox één) genoemd wordt.
Als men nu pijnstillers moet gebruiken dan remmen die het enzym cox2, een enzym dat nodig is om een andere hulpstof te maken die prostaglandine heet. Deze stof veroorzaakt ontsteking en geleidt de pijnprikkel naar de hersenen. Door nu een pijnstiller (NSAID) te nemen kan er geen prostaglandine gevormd worden en derhalve wordt de ontsteking geremd en de pijnprikkel weggenomen.
Jammer genoeg remmen de tot voor kort en ook nu nog meest gebruikte pijnstillers, ook het cox1, een enzym dat, zoal we gezien hebben, ook nodig is om de maag te beschermen. Vandaar dat patiënten die langdurig pijnstillers moeten gebruiken vaak maagklachten krijgen. Jaarlijks sterven in Nederland ongeveer vier tot vijfhonderd mensen aan maagbloedingen en maagperforaties, door het meestal langdurig en overmatig gebruik van pijnstillers. Bedoeld zijn de zogenaamde Non Steroid Antiinflammatory Drugs (NSAID’s), dus niet paracethamol met of zonder codeïne, maar wel bijvoorbeeld aspirine in hogere doseringen van 500 mg en meer.
Deze patiënten krijgen dan bijvoorbeeld van hun huisarts diclofenac ( een NSAID ) voorgeschreven, maar omdat dit dan soms niet genoeg helpt, haalt men ook nog een pijnstiller zoals ibuprofen ( vaak onder andere fabrieksnaam advil enz ook een NSAID ). bij de drogist. In dergelijke gevallen kan dat ernstige gevolgen hebben.
In de meeste gevallen worden maagklachten echter gewoon veroorzaakt wat men “het zuur” noemt. De tegenwoordig veel gebruikte naam is GERD, dat Amerikaans is voor gastro-esophageal reflux disease. Zeer veel mensen hebben meer of minder last van zure oprispingen, vaak na het eten bijvoorbeeld ’s avonds, maar ook wel ’s nachts omdat door het liggen in bed en het wat meer ontspannen van de sluitspier het zuur omhoog kan komen.
Het kan zeer onaangenaam zijn en is bovendien niet ongevaarlijk zoals we gezien hebben, omdat uiteindelijk in enkele gevallen slokdarm kanker het gevolg kan zijn.
BEHANDELING MAAGZUUR
Vroeger werd wel zuiveringszout gebruikt. Dit zout vormde een verbinding met het maagzuur en neutraliseerde het. Later werden Renniestabletten veel gebruikt en Amerika veel neutraliserende oplossingen.
Sinds de tachtiger jaren kwamen nieuwe middelen in de handel, die tegenwoordig tot de meest verkochte geneesmiddelen behoren. Deze middelen hebben een andere werking. Zij neutraliseren niet, maar zorgen ervoor dat de zuurafscheiding van de maagcellen wordt afgeremd.
DE H2RA’s
De eerste middelen, die in de handel kwamen waren de zogenaamde Histamine2 receptor antagonists ( H2RA’s ) Deze stof blokkeert de receptoren of ontvanger mechanismen die op de cellen zitten waarin de proton pumps werkzaam zijn. Als men dan bijvoorbeeld last heeft, dat men na het eten van chocolade of gewoon na het avondeten het zuur krijgt, moet men tijdens of vlak voor het eten een tabletje nemen. De prikkel die van het eten uitgaat naar de hersenen en die in dergelijke gevallen versterkt wordt teruggestuurd om zuur te maken komt in de maag echter aan de gesloten deur omdat het geneesmiddel de receptoren heeft geblokkeerd. ( vandaar de naam antagonist ) Hieruit volgt al dat men dergelijke geneesmiddelen het liefst tijdens het eten moet nemen en niet zoals vaak op de gebruiksaanwijzing staat voor het naar bed gaan. Als men dat doet komt men veel te laat en heeft men al lang last van het zuur. Sommige patiënten hebben echter vaak last van nachtelijke doorbraken van het zuur. Zoals al vermeld, komt dat door de liggende houding en het feit dat de sluitspier min of meer ontspant. Tijdens deze in de literatuur genoemde
Tot de groep H2RA’s behoren de volgende geneesmiddelen.
Cimitidine ( Tagamet ) Wordt nog slechts in de veterinaire praktijk gebruikt.
Ranitidine ( Zantac ) Een van de meest gebruikte geneesmiddelen overal ter wereld. Men kan dit geneesmiddel ook bij de drogist kopen, in tabletjes van 75 mg. Dit zal lang niet genoeg zijn voor ernstige aan maagzuur lijdende patiënten, maar men kan dan beter naar de huisarts gaan, die ook tabletten van 150 en zelfs 300 mg kan voorschrijven.
Famotidine ( pepcid ) is ook bij drogist verkrijgbaar.
Nizatidine ( Axid )
DE PPI’s
Deze later in gebruik gekomen geneesmiddelen heten Proton Pump Inhibitors. ( inhibit betekent in het Engels verhinderen ) Deze groep geneesmiddelen schakelen de proton pumps uit. Zij werken langduriger dan de H2RA’s. Als eenmaal een proton pump in de cel van de maagwand is uitgeschakeld is dat definitief. Omdat er echter steeds nieuwe pompjes ontstaan komt de zuur productie wat later toch weer op gang. Voor sommige patiënten is het voldoende om ’s morgens een PPI te nemen en men heeft dan verder geen last meer. Soms kan men zelfs om de andere dag slechts een tabletje of capsule nemen om verder geen last te hebben.
Men zal altijd moeten proberen om met zo weinig mogelijk geneesmiddel uit te komen omdat bij te veel gebruik het maagzuur op een onbiologische ( onfysiologische ) manier kan worden afgeremd. Maagzuur is er tenslotte niet voor niets en heeft, mits op normale wijze geproduceerd, een nuttige functie.
De PPI’s zijn alleen op recept verkrijgbaar.
De meest bekende en het eerst op de markt gekomen PPI was:
Omeprazol (Losec). Er zijn veel meer PPI’s in de handel maar het verschil in werking wordt meestal slechts aangetoond in de door de betreffende industrie gesubsidieerde literatuur. Bovendien is het patent van omeprazol verlopen . De later uitgekomen PPI’s zijn meestal nog gepatenteerd en derhalve vaak duurder. Omeprazol stond in 2003 met bijna twee miljoen verstrekkingen op de eerste plaats in Nederland.
Esomeprazol (nexium )
Lansoprazol ( Zoton- Prezal ) Is duur, maar zou de nadelige werking van langdurig gebruik van apirine als bloedverdunner, dat eventueel zou kunnen optreden, verhinderen.
Pantoprazol ( Protium )
Rabeprazol (Pariet )
HELICOBACTER PYLORI
Lang heeft men gedacht dat maagklachten het gevolg waren van teveel eten , te gekruid eten, te gulzig eten en allerlei andere oorzaken. In 1982 ontdekten Australische onderzoekers dat een spiraalvormige bacterie, die zij Helicobacter Pylori noemden meestal de oorzaak was van maagzweren. Deze bacterie veroorzaakt vaak een ontsteking, waardoor de oppervlakkige cellen van de maagwand vernield worden en zuur dieper kan doordringen in het maagoppervlak, waardoor maagzweren kunnen ontstaan. Zeer veel mensen zijn met deze bacterie besmet en percentages van boven de 20 bij mensen boven de 40 en boven de 60 jaar, zelfs van meer dan 60 percent. Door bloedonderzoek maar ook door de uitademingslucht secuur te onderzoeken kan men de diagnose stellen. De bacterie scheidt namelijk ammoniak uit en dat kan men met betreffende apparatuur meten. Men ontdekte nu dat de meeste maagzweren veroorzaakt worden door deze bacterie, maar het is duidelijk dat extra maagzuur secretie, zoals die bij mensen met “het zuur “ vaak voorkomt, natuurlijk het ontstaan van maagzweren in de maag en twaalfvingerige darm bevordert.
Men bestrijdt de bacterie met een antibioticum kuur, die men vergezeld doet gaan van een PPI. Soms wordt nog Metridazole toegevoegd, een middel dat werkt tegen de trilharen van de bacterie. Als antibioticum wordt amoxicycline , claritromycine en soms een tetracycline gebruikt, meestal gedurende 14 dagen.
Als men nu alleen maar last heeft van het zuur en bij gastroscopisch onderzoek ( met een daarvoor geschikte slang in de maag kijken ) blijkt dat het maagslijmvlies redelijk normaal is, kan men beter geen kuur tegen de bacterie doen. Als de maag namelijk geen last meer heeft van de bacterie en de cellen waarin de protonpumps zitten niet langer verstoord worden door de bacterie, gaan ze nog meer zuur maken, terwijl bovendien de ammoniak afscheiding door de bacterie nog het zuur wat neutraliseert. Men ziet dan ook vaak dat GERD patiënten, die een kuur tegen Helicobacter Pylori ondergaan, na de kuur meer maagzuurremmende middelen moeten nemen dan tevoren. Toch is het bij bepaalde patiënten noodzakelijk de bacterie te bestrijden omdat ze soms te ernstige beschadigingen kan veroorzaken en bovendien de kans op maagkanker verhoogt.
MAAGKANKER
Als men een beginnende maagkanker heeft en men gaat zonder verder onderzoek deze moderne maagzuurremmers gebruiken kan het voorkomen dat een kwaadaardig gezwel in de maag gemaskeerd wordt. In twijfel gevallen zal een gastroscopie aangewezen zijn. Het zou anders kunnen gebeuren, dat men het pas merkt als het te laat is.
ASTMA EN NEUS, OOR, KEELSYNDROOM.
Sommige mensen zijn overgevoelig voor maagzuur. Men hoeft dan verder niets te merken en men heeft bijvoorbeeld nooit last van het zuur. Toch komt het zoutzuur, al is het slechts zeer weinig, door de slokdarm naar boven en een allergische reactie kan het gevolg zijn. In de literatuur spreekt men van NET syndrom. NET staat voor Nose, Ear, Throat. Ook astma dat mensen op latere leeftijd krijgen, wordt vaak veroorzaakt door minuscule hoeveelheden zoutzuur, die via de ademhaling op de trilharen van de luchtpijp en de bronchiën terecht komen. Een behandeling met moderne maagzuurremmers kan dan uitkomst bieden.
Als de schade door maagzuur verder gaat dan de slokdarm, spreekt men van extra-esophageal reflux. Chronische bronchitis, hoesten, voortdurend de keel schrapen, longfibrose en zelfs longontsteking kunnen het gevolg zijn van langdurige prikkeling door maagzuur. Ook keelontsteking, chronische neus en voorhoofdholte ontsteking, lopend oor, middenoor ontsteking en het gevoel van een brok in de keel worden onder andere genoemd.
Belgische onderzoekers van de universiteit van Leuven ( 1 ) onderzochten 505 patiënten met NET symptomen, die voor deze aandoeningen behandeld waren met antibiotica, antiallergenen en cortisone preparaten. Bij deze patiënten was men er niet in geslaagd de verschillende NET klachten te genezen. Bij de meeste patiënten vonden de onderzoekers wel endoscopisch ontsteking van de slokdarm (erosive esophagitis ), ontstaan door zuur van de slokdarm. De patiënten die slechts behandeld werden met omeprazole totdat de verschijnselen verdwenen, kregen de NET verschijnselen vaak na enige tijd weer terug, terwijl dit bij de groep die langdurig Omeprazol kregen niet het geval was. De onderzoekers raden aan om bij NET symptomen steeds endoscopie te doen, maar ook als de uitslag negatief is en andere oorzaken kunnen worden uitgesloten, toch met een PPI te behandelen.
Zoals eerder gezegd kan men overgevoelig zijn voor het maagzuur, zonder dat er in de slokdarm iets van te merken is. De overgevoeligheid komt vooral in de luchtwegen tot uitdrukking.
In Amerikaanse publicaties ( 3 )wordt er juist vaak op gewezen dat patiënten met deze neus, oor, keel symptomen dikwijls geen GERD verschijnselen vertonen. Zij spreken van extra-esophageal, maar ook van supra-esophageal en ook wel van atypical GERD related symptoms. Hoesten, schorheid, stemverandering, astma, voorhoofdsholteontsteking, middenoorontsteking en verlies van tandglazuur worden genoemd. Aangeraden wordt om een antireflux therapie met maagzuurremmers toe te passen, als er door de KNO arts geen duidelijke andere oorzaak kan gevonden worden. Men raadt dan meestal een therapie met PPI’s aan en wel twee tot vier weken, tweemaal daags. Bij astma gevallen gedurende twee tot drie maanden. Wel wordt er op gewezen dat men met zo weinig mogelijk geneesmiddelen moet volstaan en afhankelijk van Ph metingen enz. kan vaak ook met eenmaal daags worden volstaan, maar soms moet hogere doseringen toepassen om van de ongewenste verschijnselen af te komen.
Amerikaanse onderzoekers van de universiteit van Norfolk, VA ( 2 ) zagen bij patiënten met slaapstoornissen vaak erosieve slokdarmontsteking. Door toediening van 40 mg esomeprazole eenmaal daags konden zij uitstekende resultaten behalen
In een Europesche studie, ( 5 ) waaraan meerdere centra deelnamen werden 6125 GERD patiënten gedurende 5 jaren gevolgd. 60 % van deze patiënten had moeilijkheden om in slaap te vallen en 70 % had last van onregelmatig slapen. Zowel de deelnemers, die slokdarmontsteking hadden, als de patiënten waar endoscopisch nog geen abnormaliteiten te zien waren verbeterden significant na twee weken met esomeprazole behandeling, en wel naar 18 % respectievelijk naar 24 %.
LONGONTSTEKING DOOR HET GEBRUIK VAN MAAGZUURREMMERS.
In Nederland heeft 20 tot 40 % van de bevolking minstens een episode , waarin ze de maag van streek hebben of het zuur krijgen. 5 % Bezoekt hiervoor een huisarts.
Onderzoekers van de universiteit van Nijmegen en Rotterdam ( 6 ) konden vaststellen dat patiënten, die maagzuurremmers gebruikten iets meer kans op longontsteking hadden dan vergelijkbare proefpersonen, die de laatste maanden van het onderzoek geen remmers hadden gebruikt. Bij deze laatste groep kwam gemiddeld per 100 personen 0,6 maal een longontsteking voor. Bij de PPI gebruikers was dit 2,5, terwijl dat bij de H2RA patiënten 2,3 was.
De onderzoekers verklaren dit verschijnsel door het feit dat een te sterke zuurremming er voor kan zorgen dat bacteriën en virussen dan soms de kans krijgen zich in de maag te nestelen en vervolgens via de slokdarm de luchtwegen kunnen besmetten. Zij zagen een positief verband tussen de hoeveelheid zuurremmers , bijvoorbeeld twee maal daags genomen, en het voorkomen van longontsteking.
In hoeverre onder Nederlandse omstandigheden, waarbij een aantal mensen, die niet van geneesmiddelen houden en direct stoppen als ze denken dat ze genezen zijn, ( de groep wellicht die in het verleden gebruikt had ) en mensen , die steeds herhaalrecepten blijven halen met de gedachte dat het niets kost en baadt het niet het schaadt ook niet en die blijven gebruiken, verstorend heeft kunnen werken is niet duidelijk. Bij deze laatste groep zou het kunnen gebeuren dat, hoewel genezen toch nog zuurremmers genomen worden, de zuurgraad onbiologisch laag kan worden met het gevolg dat bacteriën en virussen hun kans krijgen.
Tenslotte moet nogmaals vermeld worden dat men zelf moet uitzoeken met welke minimale hoeveelheden men kan volstaan om gezond te blijven.
LITERATUUR
1 Johan Poelmans, MD, Ph.D. et al.
The yield of upper gastrointestinal endoscopy in patients with suspected reflux-related chronic ear, nose, and throat symptoms.
InAmerican Journal Gastroentrology 99 (8), 2004
2 N. Chand, et al.
Sleep disfunction in patients with gastro-oesophageal disease : prevalence and response to GERD therapy, a pilot study
Aliment Pharmacol Ther 20(9), 2004-11-21
3 M. Brian Fennerty, MD
Supraesophegeal Reflux: Approach to Diagnosis and Management
Medscape: www.medscape.com/viewarticle/471304
4 Radu Tutuian, et al.
Nocturnal acid breakthrough approach to management
Med. Gen. Med. Gastroenterology 26-10-2004
5 A. Leodolter et al.
Esomeprazole therapy improves sleep disorders in patients with gastroesphageal disease
Gastroenterology 2001; 96
6 Robert J. F. Laheij et al.
Risk of community-acquired pneumonia and use of gastrc acid-suppressive drugs
The Journal of the American Medical Association Vol. 292 No 16, October 27, 2004
Jan Goossens 2004